本曲目將解析底下三個議題:
1. 如何評估已經動搖得很厲害、或有著很大牙根周旁缺損的病痛牙齒,還能保得住?
2. 已有牙周問題的病痛牙齒,根管治療介入的時機為何?
3. 定期隨訪檢視,其主要的考量依據為何?到底該如何作分期?除了見證治療病例成敗外,隨訪檢視還能有什麼積極目的?
讓牙齒可以穩固行使咀嚼功能的組織牙周附連組織(Attachment apparatus)包括:牙骨質、齒槽骨、和牙周䊹維韌帶(cementum、bone、PDL fibers),它們是使牙根可以穩定維繫在齒槽骨中的重要架構;在生物體中,牙周附連組織可以持續不斷地更新再生。然而,牙周附連組織一旦受到感染侵襲、或咬合損傷後,若沒有被適度修復,那麼牙根周旁的病灶就會成形,並逐漸擴展,牙齒因而動搖、無法承擔咀嚼咬合受力,終至脫落。就組織胚胎發育的微觀視角看來,牙周附連組織和齒髓組織係出同源,同屬間充質細胞層(mesenchymal cells)演化而來,彼此之間有許多相似與相互連通之處。然而,它們之間最大的不同是,齒髓組織受到牙本質層的包圍,當牙根發育完成後,齒髓組織的血液循環就會逐漸衰減成為末梢循環。一旦缺少了豐沛的側支循環供養,面對外來刺激所引發的炎性反應,即使已將感染源、致病菌大幅清除後,也無法自我修補復原;反倒因複雜的根管系統通道,方便致病原藏匿其間,即使經由系統性給藥輔助,免疫細胞和藥物也無法透過血液循環供給,進到根管通道中發揮功效。反觀在牙根外圍的結締組織,因為周旁有著豐沛的血液循環支持,若生物體自身的免疫機制沒有功能障礙等缺失,只要稍將侵襲其間的致病菌、感染源清除後,牙根周邊組織就會啓動自我復原癒合機制,進行損傷修補;必要時,若再加以投藥,強化免疫細胞,更能包圍限縮殘留其間的致病原發展,最後將之完全吞噬清除;這就有如將病痛牙齒拔除後,只要稍加刮除已受感染或壞死的組織,齒槽骨終究會自我修補癒合一樣。而我們牙醫師的關鍵角色,應該要著重在如何經由正確診斷並施行治療,來將牙根周旁的病灶消除,以成功地穩住該顆病痛牙齒,使其回復到基本的健康狀態,並得以繼續承擔咀嚼受力。
病痛牙的牙周狀態,是執行根管治療前後,必須關注的重點現代口腔醫學專業分工細膩,而根管治療以及牙周治療,常是成就各個專科工作的基石,若説這兩大專科的診療,是決定病痛牙齒是否得以保存的要角,絲毫也不以為過。Dr. Schilder在教學時,常説任何病痛牙齒都可以經由根管治療,成功地被保存下來,(無論需否以手術性模式介入),只要該顆治療牙的「牙周條件」是健康的、或者是給予適當治療後,它的「牙周條件」可以維持在臨床上可被接受的健康狀態,就可以成功達到留存病痛牙齒的目標。因為,施德醫師認為:維繫一顆牙齒存活的要件,並非端賴齒髓組織的活力,而是更依存於該牙四周的附連組織健全與否。
阻斷所有可能的病因,癒合復原方得以完全牙根周旁病灶的形成,或説導致牙周附連組織受傷的原因,有三個可能的途徑:
1. 源自牙周或來自牙齦溝的侵犯(Crevicular/Sulcular Vector)
如果牙根周旁的病灶,單純是因牙結石的沉積,造成牙周附連組織的損傷,如:牙周䊹維靭帶的鬆弛或斷裂、齒槽骨或牙骨質層的被吸收,致使牙齦組織發炎、腫脹、容易出血,或牙齒動搖度加大,無法承擔咀嚼受力⋯等等,只要沒有引起繼發性的齒髓組織感染或病變,那麼只要單純地施行牙周治療,把病因(牙結石)刮除乾淨,就可緩解症狀並恢復健康。
2. 源自齒髓組織的病變或根管系統的感染(Endodontic Vector)
如果齒髓組織因為齲蝕;或因窩洞製備、填補時過度的物理、化學性刺激;或因齒冠創傷、斷裂、或過度咬合碰撞所造成的傷害、或齒髓暴露等,進而導致牙齒的腫脹疼痛不適,那絕對就必須施行根管治療,才能清除感染、緩解該牙的腫脹、疼痛與不適。如果口腔醫師能夠確定牙根周旁的病灶,乃因齒髓組織壞死後,毒性物質、或致病原,經由任何根管出口(portals of exit)散佈出去所造成,亦即所謂的齒髓源性病變;那麼只要單純地把根管治療確實做好,意即做好對複雜根管系統的感染控制,並有效防堵住任何可能來自冠部或根尖的微滲漏,就可以緩解疼痛症狀,並恢復牙根周旁的健康。但難免也會有些病例,其病變主要起源於根管内部感染的擴散,進而造成繼發性牙周附連組織的病灶,但因病程已經拖延過久,導致致病菌著床於牙周附連組織既深且廣、或因感染到特殊難纏的致病菌種、或該顆病痛牙齒本身牙根形態(因有彎曲或深的凹溝等)特異、或病灶發生在多牙根的分叉區域;甚至,若不幸地該牙根周旁病灶,同時又和牙周問題併合存在,(意即兩個雖獨自發生的病變源頭),因病灶擴展,最終形成內外交錯相逼的情況,此時施行治療的準則在於「攘外必先安內」,亦即先做好牙根內部的感控(根管治療),接著再去處理牙根外部的治療,如深層洗牙(deep scaling)、牙根刮治(root planning)、或牙周翻瓣手術(flap surgery)⋯等等,一定得要雙管齊下,才能保得住該顆病痛牙齒,讓牙根周旁的病灶癒合復原完全,此後牙齒不再動搖、進而能夠承擔咀嚼咬合受力。
3. 源自過度或傷害性的咬合碰撞(Occlusal Vector)
患者自身因應來自周遭政治、經濟、社會、環境、家庭、事業、學業或生活變動,所積累的心理與情緒壓力,在無意識或知覺的情況下,反覆出現牙關緊咬或磨牙動作;或因齒列不整、具多數缺牙空位、或有不良咀嚼習慣,如喜好啃食堅果類、帶有嚼勁之食品,久而久之對病痛牙位所形成的創傷性咬合碰觸,同樣也會引發類似牙根周旁病灶。經過相當時間,若這不正常的咬合碰撞,進而對齒髓或牙周附連組織造成傷害,那麼依序也得施行根管以及牙周治療,來緩解疼痛與不適。然而,我們牙醫師必須能夠經由診察,並找出所有可能誘發這顆病痛牙位「創傷性咬合」的背景因素,且能一一將之去除,才有可能畢其功於一役,讓牙根周旁的病灶完全癒合復原。
隨訪檢視的考量與分期至於,我們該如何對完成治療的病例,作隨訪檢視分期?一個負責任的口腔醫師,每當完成一個案例後,應當以書面(信函或賀卡)明確恭賀病友,該顆病痛牙齒業已完成哪些治療項目?目前病情狀況如何?在讓患者離開診室前,更必須給予必要之術後指導,包括:提醒患者在麻藥作用尚未消退前,應盡量避免作咀嚼咬合;告知病友目前是以何種填補材質作髓腔開擴窩洞之復形填補?可否如常承擔咬合受力?接下來該於何時回診檢視?或作何種後續治療?將由哪一位醫師為其服務?並主動給予相關聯繫方式。而於等候治療期間,是否需要服用藥物?若有必要服用藥物時,明確告知該藥物給予之目的是什麼?該如何服用?須留意可能有何副作用反應?當出現副作用時,又應作何緊急處置?針對完成根管治療後的定期回診檢視,除了按照一般建議,於術後三個月、半年、一年與兩年之常規分期外;如果有特別病情狀況,或施術者(operator)因診療所需,或想藉由密集觀察,以積累臨床經驗之需求時,皆可自在進行必要之隨訪檢視分期。而每回檢視之重點:當然得先放在完成治療後,該病友在主觀上,其原本求診當時之主訴問題,是否已獲得緩解或消除?是否有其他不適或困擾症狀出現?然後,再客觀地,以專業眼光判斷病友的口衛習慣是否得宜?並提醒必須加強清潔之處?及其要領為何?特別需檢視該治療牙上的強化復行填補物,或義齒冠等,是否符合冠部密合要件?而其口內整體齒列咬合,是否穩定?會不會對該治療牙造成過大的咀嚼承載受力?該牙位鄰旁的軟硬組織結構,是否達到基本健康標準?或有否執行必要之處置,以求改善?然後,再拍攝相關各個不同角度的根尖X線片⋯等等,來和之前的影像紀錄作比對。
依病情不同,對病例隨訪分期的規劃,自然應該有所不同。底下僅就常見「根管治療」案例,當施行「非手術性」(Non-surgical Endo Tx)或「手術性」(Surgical Endo Tx)根管治療之後,依隨訪檢視的重點,所做的分期說明:
於術後
一週:根尖手術之縫線拆除、或經緊急膿液引流手術(I&D),腫痛消退情況之檢視與評估
二週: 術前已有齒齦膿疱之病例,經治療後,膿疱消退和齒齦腫痛狀態之檢視與評估
三週: 對治療前,原有明顯腫痛不適之病例,評估以確定該治療牙可否置入永久性強化復形物,如釘柱或贋復義齒冠;或需施行咬合調適,甚或顳顎關節檢查等
六週: 觀察牙根周旁原本骨組織病灶,是否已有復原跡象、或治療牙原本併存有牙周問題者,是否需進一步處置(如翻瓣手術)
二月:曾置入誘導牙根成形、或促使根尖閉合藥物、或給予非手術性管壁穿孔修補、或對執行翻瓣手術後之拆線、或對根尖手術切口癒合之檢視等
三月:對已合併施行過牙周手術,如:牙冠增長或鄰近阻生齒拔除手術,用以確定該治療牙,可否進行贋復義齒冠配戴程序等
六月:對有以直接覆髓病例之檢視、或因鈣化或阻塞性根管治療後、或原有較大牙根周旁病灶,經非手術性根管治療後、承續追蹤經誘導牙根成形、或促使根尖閉合、或施行非手術性管壁穿孔修補之病例、或對根尖手術切口癒合之再檢視等
一年: 牙根周旁病灶,若有不如預期癒合復原者,需考慮根尖手術介入
二年: 對術前沒有任何牙根周旁病灶的病例,此刻仍未出現病變症候或覺得不適,且病友口衛習慣良善者,或可停止後續隨訪;或對以根尖手術介入後之病例,評估與檢視其牙根周旁病灶癒合復原狀態
三年: 曾施作根尖手術或管壁穿孔修補者,(不論是以手術性、或是非手術性方式介入)、或對誘導牙根成形、促使根尖閉合之病例、或術前牙根周旁病灶既大且廣,而於術後癒合復原尚未完全,或原失去的齒槽骨板還未完全重現者,皆須持續隨訪關注
案例展示與說明: 案例二十三 當確認齒齦瘻管、或膿疱的源頭,單純來自牙周感染,而且尚未涉及齒髓病變時,僅需執行相關牙周治療即可 (Primary Periodontal lesion; No Endodontic Involvement, No Root Canal Treatment)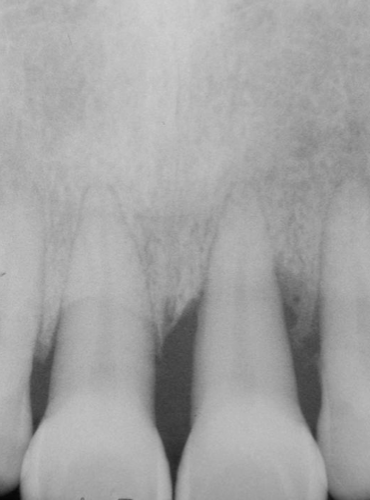
Fig 23A
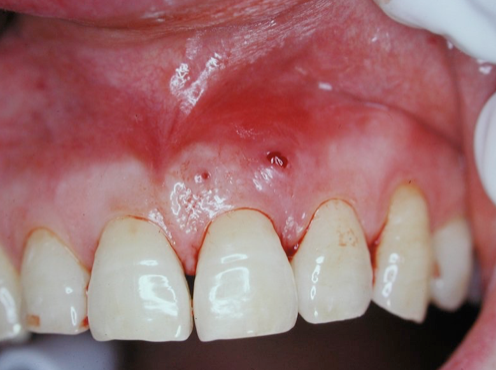
Fig 23B
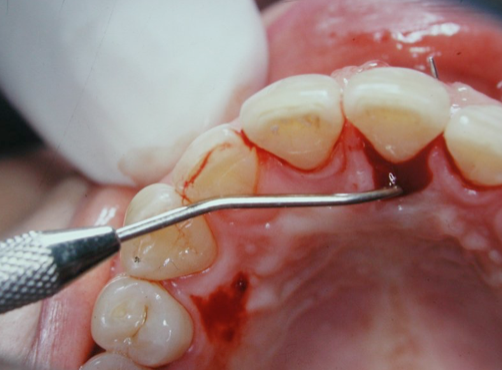
Fig 23C
圖 23A 21齒冠完整、沒有齲蝕,齒齦時有腫脹,動搖度已超過二級,牙周囊袋呈現寛廣形,且深度普遍都超過7mm
圖 23B 21和22間的唇側口腔黏膜有個瘻管開口,電氣齒髓活性測試於11、21和22,都呈現正常反應
圖 23C 彎曲探針可自21顎側的牙周囊袋進入,穿出位於唇側的疱瘡開口,直覺此病灶比較傾向源於牙周侵犯而來
三十多歲中年男性,經由牙周病科醫師轉請會診,21在進行牙周治療前,是否需完成根管治療。病友於會診時表示,近一年來,其21和22間的齒齦時有腫脹,「鼓包」現象;當膿液排出後,自覺牙齒的疼痛、與酸軟無力狀況,就會稍有改善;但經過一次次發作後,發覺牙齒的動搖程度卻愈來愈大;他驚覺不能再拖延不作治療,否則自幼相當自豪的門面牙齒就要掉光了。自X光片影像(Fig. 23A)可見11、21和22的齒冠都很完整,沒有齲蝕,且各自的主根管腔清晰可見、左右勻稱;牙根周旁的病灶,則都是從齒槽骨嵴開始遭受破壞,逐步朝根尖侵蝕。11和22的齒牙動搖度大於一級、21動搖度則已超過二級以上;11、21和22的牙周囊袋,四周深度呈現寛廣形而非窄深形,且普遍都大於7mm以上,而21在顎側的囊袋深度,則有將近10mm;由此,直覺該等病灶比較屬於源自牙周侵犯而形成。口內檢查時,在21和22間的唇側口腔黏膜有個瘻管開口(Fig. 23B),嘗試以馬來膠針作病變源頭探尋時,卻總是無法顺利進入通道作溯源。電氣齒髓活性測試於11、21和22,則都呈現正常反應;並請病友回想其記憶中,上顎前排牙齒是否曾有劇烈牙疼的印象?病友答覆:「於記憶中,未曾有過。」至此,明確告知轉診醫師:此刻病友的21應該還沒有涉及齒髓組織病變,僅需執行牙周治療:如進行深部牙根刮治(root planning)、甚至得考慮給予翻瓣手術(flap surgery),骨粉填充以補足齒槽骨缺損,來改善牙齒動搖情況。並建議,若日後真有施行根管治療之必要時,也請在不給予局部麻醉浸潤下,執行窩洞測試(cavity test),以求再次確認21當時的齒髓活性狀態,詳細記錄下這些訊息,都有助於往後持續作隨訪檢視時,參考比對之用。不久後,牙周病專科醫師回報,當對病友之21施行牙根刮治時,用一彎曲探針可自其顎側的牙周囊袋進入,繞過21之遠心側面,再往根尖處,就可穿出位於21和22間唇側的疱瘡開口(Fig. 23C);意謂這個困擾病友許久的唇側瘻管、或齒齦膿疱的源頭,竟來自21顎側牙齦溝(或牙周囊袋)的侵犯。
案例二十四 初始因牙周問題,繼而引起齒髓病變,當牙周感染可被穩住時,若能作好根管治療,保住病痛牙的機會就更大了 (Primary Periodontal Lesion with Secondary Endodontic involvement; Root Canal Treatment Always First, then...)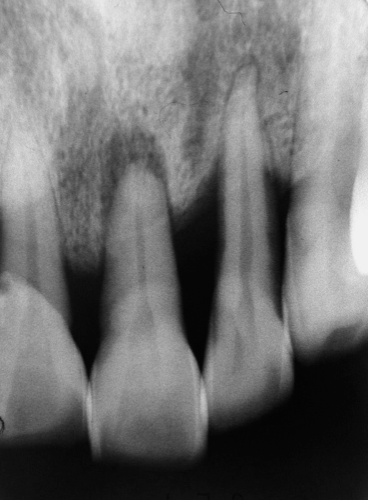
Fig 24A
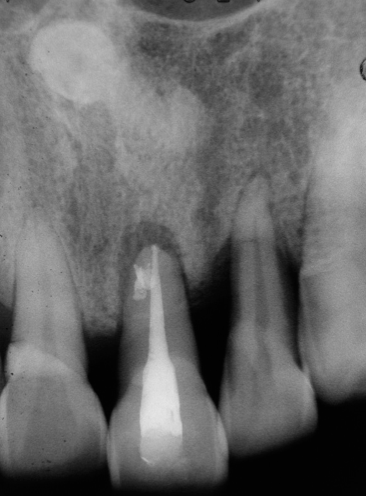
Fig 24B
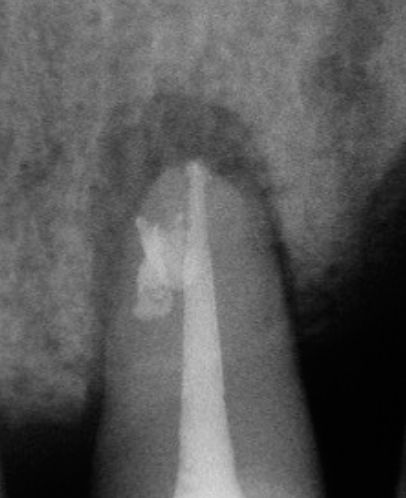
Fig 24C
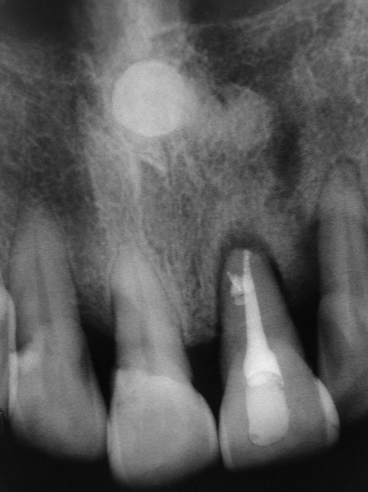
Fig 24D
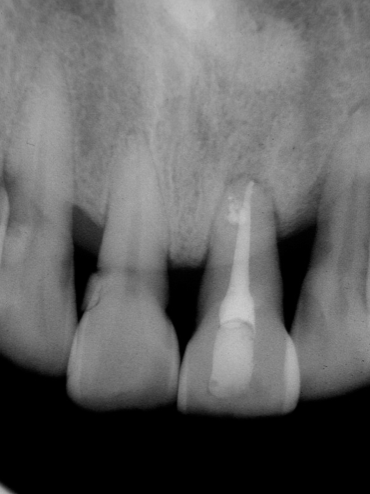
Fig 24E
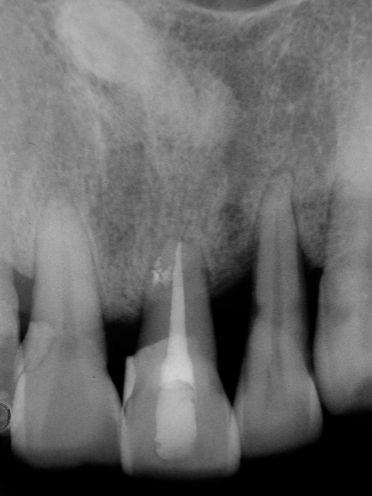
Fig 24F
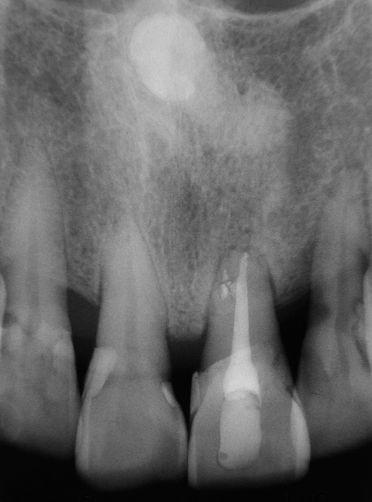
Fig 24G
圖 24A 一個月前,牙齒曾發生劇痛,病友清楚自己有牙周病, 但仍期盼能留住已呈現三級搖動度的21
圖 24B 雖難以釐清21病變源頭,只要確認它的齒髓組織已壞死,而病友又盼望能夠保住該牙,就先得遵循規範,完成正規的根管治療
圖 24C 根充後局部放大,21在接近骨嵴水平處,可見側分支根管被封填出來的影像;據此或可判斷該病灶,乃起因於牙周感染,後經由側根管,而引起繼發性髓腔病變
圖 24D 根充後半年隨訪,21牙根周旁骨組織缺損,已有癒合復原的跡象;持續對21進行咬合調整,以避免有過度碰撞存在
圖 24E 一年後隨訪,21牙根周旁骨組織完全癒合復原,牙齒動搖度也回穩到接近正常狀態
圖 24F 三年後隨訪,病友相當滿意21不曾再發生腫痛,更高興它也能穩固地承載咀嚼受力
圖 24G 五年後隨訪,21仍然穩健地留存著,病友非常自豪當年堅持保住的決定
六十多歲男性病友,求診時表示,知道自己有牙周病,多年來一直配合醫囑,定期回診接受洗牙、牙根刮治⋯等牙周護理工作。大約一個月前,夜𥚃突然牙齒一陣劇痛,當服用鎮痛藥物,入睡後,隔天就覺得不怎麼痛了。但一周前,病友開始覺得21動搖得很厲害,但卻不覺得疼痛;當他回到為其診治牙周病的醫師處,尋求協助時,醫師建議其21需拔除;但他自認這些年來都很配合醫師囑咐,也很勤快地維持口腔衛生,希望21還有留存的機會。因此,牙周病主治醫師請他到根管治療科,諮詢試試看。口內檢查其21的搖動度已是三級,觸診和扣診都有一些不舒適。根尖X光片(Fig. 24A),可見21相較鄰牙有增長(elongation)現象,四周齒槽骨缺損程度,顯示確曾有過牙周問題,目前21則併存有根尖周圍骨組織病灶。經由電氣齒髓活性測試,確定21的齒髓組織已無反應。綜合以上訊息,仍難以斷定21病變源頭,到底是來自根管或牙周感染?抑或是根管與牙周問題同時合併存在?然而,當確定21齒髓組織已壞死,而病友又希望能夠保得住21,即使已向病友説明了預後,實在難以推估下,病友仍堅持表示願意試試;只得遵循正規的根管治療準則,對21施行徹底的根管清創、修形與緻密的封填;在根充後的X光片影像上,明顯可見21根尖部位有許多側支根管被緻密封填出來(Fig. 24B);特別的是,在接近骨嵴水平(約牙根中段三分之一)處,也有側分支根管通道被封填出來的影像(Fig. 24C)。由此或可判斷21之牙根周旁病灶,乃起因於牙周感染,之後經由側根管,引起繼發性根管髓腔病變。治療計劃宜本著「先安內後攘外」原則;經過術後六個月的追蹤(Fig. 24D),可見根尖周圍的骨組織缺損已有癒合復原的跡象;當確認根管問題已獲解決,隨即給予21適當的咬合調整,以避免咬合創傷繼續存在。一年後隨訪(Fig. 24E),可見根尖周旁骨組織缺損已經完全癒合,牙齒動搖程度已經回到接近正常狀態,病友相當滿意整體治療結果。三年後隨訪(Fig. 24F),雖然21的骨組織支持只維持在根尖三分之一,但牙齒的穩定度和咀嚼受力仍教病友滿意。惟因病友年歲已高,口腔衛生清潔稍有疏忽,致使21及其相鄰牙位之齒縫間、牙頸部、以及因齒齦退縮等,而都有了牙根齲蝕(root caries)的現象;除了給予必要填補外,也特別叮嚀病友加強口腔清潔護理。五年後隨訪(Fig. 24G),21仍然穩健地留存著,更擔負著該有的咀嚼乘載、門面美觀維護、和清晰的言語發音⋯等功能,病友非常自豪於當年堅持保住21的決定。
案例二十五 牙根周旁病灶無論是源自:牙周感染、齒髓病變、咬合創傷、或各個不同問題同時併存;先作好根管治療是基礎,接著要能去除所有病因,方能克竟全功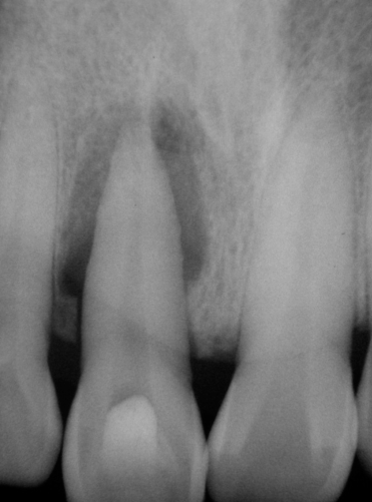
Fig 25A
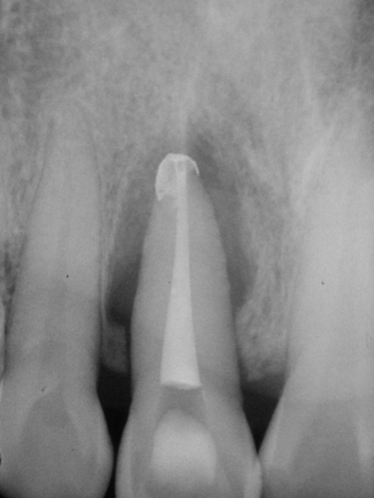
Fig 25B
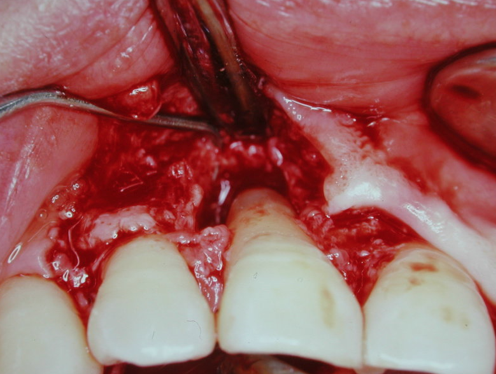
Fig 25C
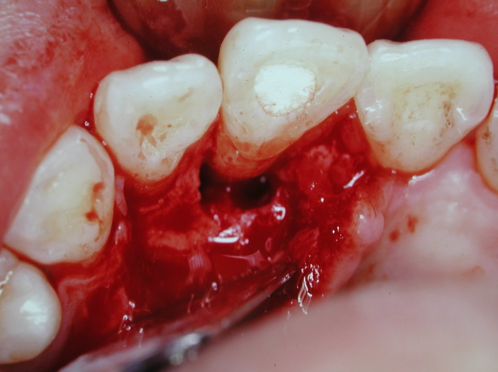
Fig 25D
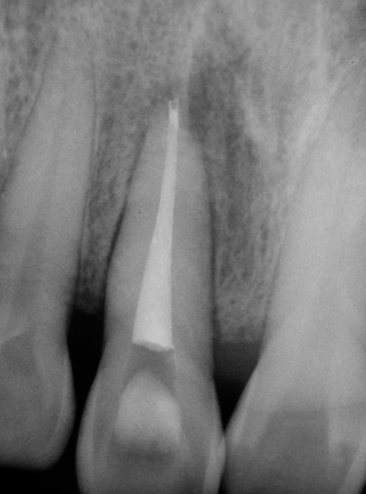
Fig 25E
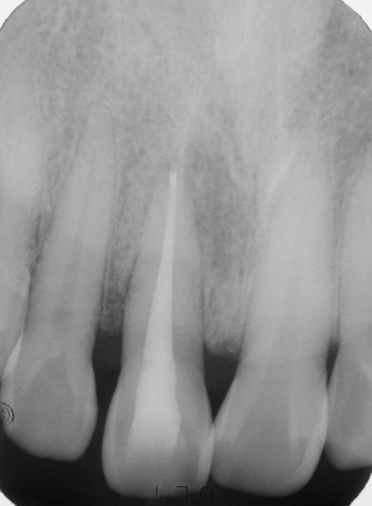
Fig 25F
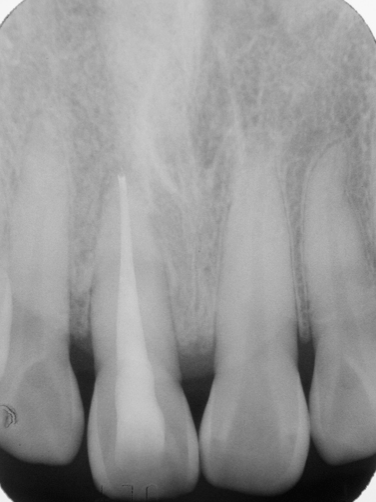
Fig 25G
圖 25A 到診前,因劇痛11已先作過緊急齒髓摘除;臨床檢視搖動度為三級,且有過度咬合碰撞情形
圖 25B 雖無從確定11牙根周旁病灶真正源自何處,因病友表達強烈留存意願,只好先完成正規的根管治療
圖 25C 根充三個月後,11的動搖度雖已有明顯改善;但在病友充分信任與配合下,進行牙周翻瓣手術,發現11牙根的唇側骨組織都已流失殆盡
圖 25D 而11顎側的骨組織除了也嚴重缺損外,在其牙根中段及根尖部分,都發現到有不少的牙結石沈積
圖 25E 骨粉植入修補後三個月,原本牙根周旁的骨缺損已見癒合復原,而且11的搖動度已經回復正常
圖 25F 根充一年(牙周手術九個月)後,可見11牙根的齒槽骨板已重現;持續作咬合調整,確保11沒有受到過度碰撞
圖 25G 根充三年(牙周手術近二年)後,病友表示11已能承擔咬合咀嚼受力,對整體治療的成果非常滿意
五十多歲男性病友,本身也是位牙醫師,因此到診時,能明確告知其11原無任何齲蛀現象。臨床檢視11的搖動度為三級,X光片顯示11牙根周旁骨組織缺損嚴重(Fig. 25A),咬合測試11呈現有過度的創傷性碰撞,並且已有些微位移的現象。由於曾有劇烈的疼痛徵狀,到診前,病友已請其診所的同事,先為11做過齒髓摘除(pulp extirpation)的程序;因而到診當時,已無從確定該牙根周旁病灶真正源自何處,是牙周?是根管?還是兩問題同時併存?然而,根據病友自己的描述,初步推斷11應是先有牙周問題,而後因有創傷性咬合,導致併發急性齒髓炎。由於11已被作過緊急齒髓摘除,且病友表達強烈留存意願,只好遵從規範,先完成正規的根管治療。根充後X光片顯示,11根尖處呈現有過度封填(overfilling),同時也有許多側分支被緻密填充的影像(Fig. 25B)。根充三週後,11的動搖程度(雖僅經根管治療)已由三級慢慢地恢復為二級。為了降低創傷性咬合,遂施行咬合調整,以去除對11的過度碰撞(premature contact)。經三個月的追蹤,雖然,病友表示11臨床症狀(如動搖度、和咀嚼受力等)已有明顯改善,他已相當滿意。但因X光片影像上骨頭的病灶,依然未見好轉,遂建議病友應該考慮接受牙周翻瓣及骨粉補強(bone graft)手術。在病友的信任與配合下,當皮瓣翻開後,發現11牙根的唇側(Fig. 25C)及顎側(Fig. 25D)的骨組織都已流失殆盡,而且在牙根中段及根尖部分,都發現到還有不少牙結石的沈積;經徹底施行牙根表面刮治術(root planning),並給予骨粉植入修補後三個月追蹤(Fig. 25E),原本11牙根周旁的骨缺損已見癒合復原現象,且11的搖動度已經逐漸恢復正常;隨即給予玻璃䊹維柱心強化填補,以確保冠部密合。根充一年(牙周手術九個月)後(Fig. 25F),可見11牙根的齒槽骨板已重現,而原骨組織缺損也幾近復原癒合;再次作咬合測試,確保11沒有受到過度碰撞。根充三年(牙周手術近二年)後,原骨組織缺損已經完全癒合復原(Fig. 25G),病友高興地表示,該牙已能承擔適當的咬合咀嚼受力,對整體治療的成果非常滿意。
案例二十六 累積隨訪經驗:單純因齒髓病變所造成的嚴重牙根周旁缺損,只要作好根管清創與完美根充,六周後,就會見證到令人驚奇的骨組織癒合 (Primary Endodontic Lesion -- Be Confirmed after RCT with Follow up Evaluation)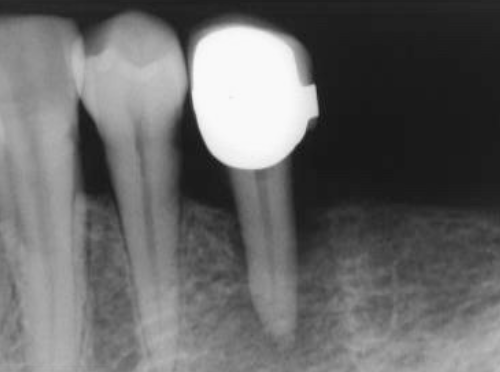
Fig 26A
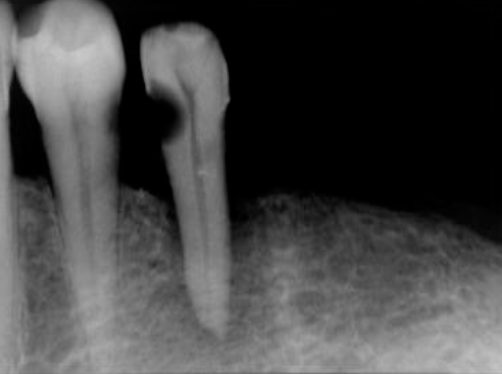
Fig 26B
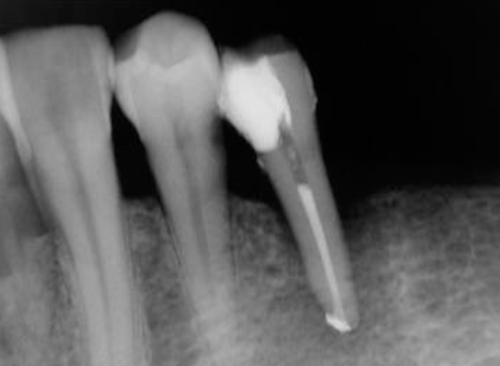
Fig 26C
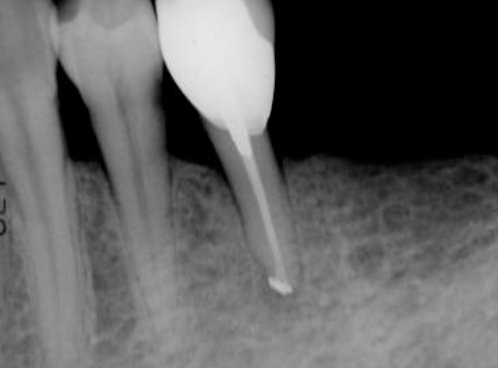
Fig 26D
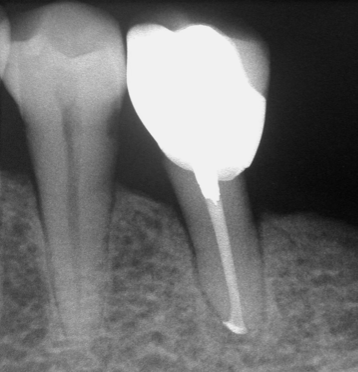
Fig 26E
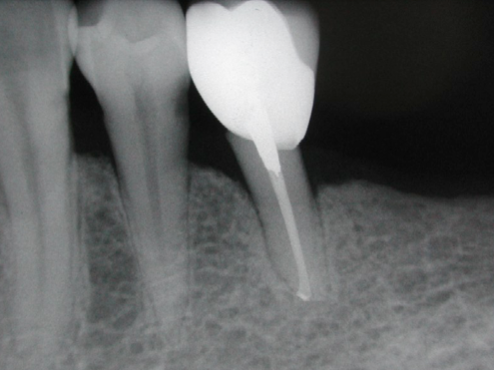
Fig 26F
圖 26A 就診時,35呈現三級搖動度,經測試,其齒髓反應仍屬正常,但因該牙義齒套邊緣,已有明顯隙縫,遂建議應考慮拆除,以作進一步檢視,然病友表示目前暫不考慮
圖 26B 半年後,因突發性劇痛,再度求診;當確認35已出現急性齒髓炎徵狀,病友始同意拆除贋復牙套接受診治;影像可見35近心側,有個很大的齲蝕,且已迫近髓腔
圖 26C 經過正規的根管治療,35根尖有明顯的糊劑超充(overfilling)
圖 26D 根充後六周隨訪,35原牙根周旁骨組織缺損,已癒合復原,搖動度也回復正常
圖 26E 根充後半年,可見35牙根周旁的齒槽骨板已經重現、原骨缺損幾近完全癒合
圖 26F 根充後一年,35牙根的支持骨組織已完全復原,且原有超充糊劑幾已被吸收不見
六十多歲男性患者,曾接受過系列性牙周治療,目前正處於穩定維持期(maintenance stage)。就診時,主訴:35咬合無力,對於冷熱刺激酸痛敏感,而且該牙非常鬆動,他的牙周病主治醫師建議拔除35並作人工植牙,但病友想尋求第二位專家的意見,試試是否能夠保住35。口內檢查時,35呈現第三級搖動度,而根尖X光片(Fig. 26A)顯示該牙根周圍齒槽骨有嚴重缺損,但經電氣齒髓活性測試,35齒髓組織反應仍在正常值範圍內(Within Normal Limit, WNL)。依現有症狀及徵候,綜合研判目前35尚無法確定是否有不可逆齒髓炎(irreversible pulpitis)的跡象。但因該牙之贋復義齒套邊緣,確實與齒質結構間,有明顯的隙縫存在,遂建議病友應考慮拆除35義齒套,以作進一步的檢視。然病友自覺目前對35酸軟無力、與酸痛症候還能承受,並不考慮接受。然而,約莫半年之後,因突發性劇痛難耐,病友再度求診;檢視時,當確認35已出現急性齒髓炎徵狀,病友遂同意拆除贋復牙套接受診治。由根尖X光片影像可見35近心側面,有個很大的齲蝕,且已迫近髓腔(Fig. 26B)。經過正規的根管治療(Fig. 26C),35根尖有明顯的糊劑超充(overfilling);根充六周後隨訪(Fig. 26D),35原牙根四周骨組織缺損,已清晰可辨癒合復原;此時,病友表示35除不再搖動外,對冷熱刺激也不再覺得酸痛敏感,而且該牙已能承載咀嚼咬合受力。根充半年後(Fig. 26E),X光片可見35牙根周旁的齒槽骨板已經重現、原骨組織缺損已經幾近癒合復原。根充一年後(Fig. 26F),35牙根的支持骨組織完全復原癒合,且原有超充糊劑已被吸收不見。
至此,可以確定早先35之主訴症狀與徵候,應為髓腔根管感染所引起,而並非經由牙周病變感染所致。因為,若牙根周旁病灶之導因是牙周病變,就不會僅憑藉著單純地施行根管治療,就能使得骨組織的缺損,有如此神奇性的好轉。
案例二十七 唯有醫患相互信任、病友充分配合,才能締造完美的診療成果 (Primary Periodontal Lesion with Endodontic Involvement; if no Peri Tx after RCT, the lesion cannot be healed completely)
Fig 27A
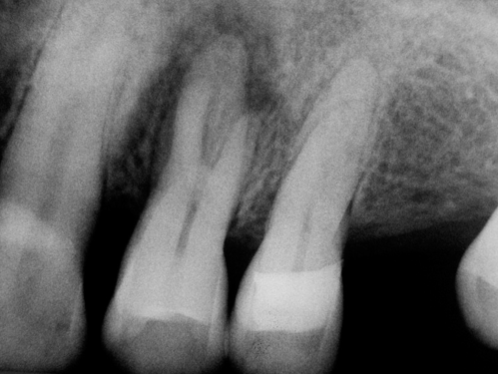
Fig 27B
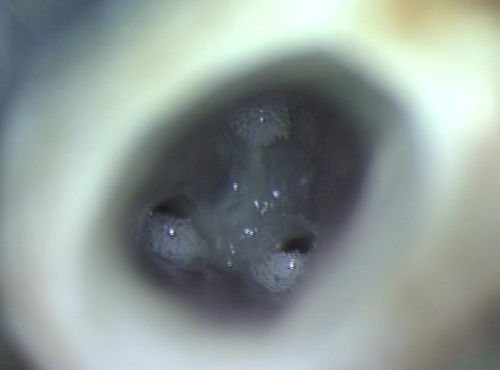
Fig 27C
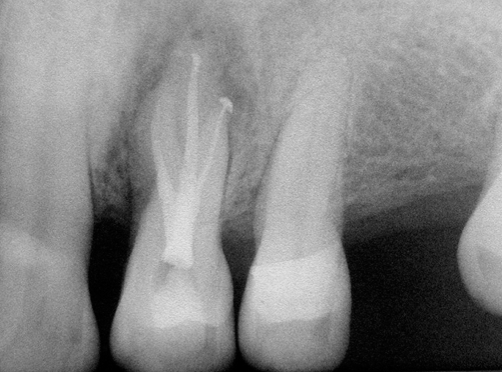
Fig 27D
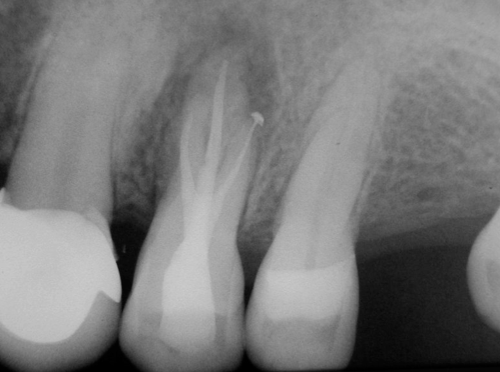
Fig 27E
圖 27A 求診主訴在住家附近診所洗牙後,牙齦出現膿疱,此後,鼓包和腫痛現象就時起時消;目前24鬆動、酸軟無力、不敢作咬合碰觸
圖 27B 可見24牙根型態特殊,周旁已現病灶,呈三級搖動度;但因齒冠完整,並無齲蝕、顯微鏡檢也無明顯裂痕;以馬來膠針穿入齒齦瘻管,探尋膿疱起源,證實來自24;再經由測試,判定24齒髓組織已無活性反應
圖 27C 髓腔開擴後,以顯微鏡檢視24,可見三個分隔清晰有如大臼齒的根管入口
圖 27D 遵循規範,完成24正規根管治療;推測此病灶有可能源自牙周問題,而後經由側支根管通道感染,導致齒髓壞死
圖 27E 根充後六個月隨訪,齒齦膿疱已消除, 24搖動度已回復為一級;X光片影像顯示24牙根周旁病灶依然存在,遂建議施行積極的牙周手術;但病友認為當初求診的症狀和病況,都已圓滿解決,僅願接受保守療法
四十多歲中年男性,求診主訴:在住家附近診所洗牙後,24牙齦出現了很大的膿疱(Fig. 27A),此後,鼓包和腫痛現象就時起時消,反覆起伏多次;目前24鬆動、咀嚼時酸軟無力、不敢作咬合碰觸,因而想做個徹底的檢查。由根尖X光片影像,發現24的牙根型態特殊(Fig. 27B),有三個分隔清晰的牙根有如大臼齒,且其牙根四周齒槽骨有放射透射性病灶(Radiolucency lesion),該牙更呈現三級搖動度。以馬來膠針穿入齒齦瘻管,探尋膿疱起源,證實來自24;但因其牙冠完整並無齲蝕現象、經顯微鏡檢視也無明顯可見裂痕,不得不懷疑病因有可能源自牙周問題而來。再經由電氣齒髓活性測試後,判定24齒髓組織已無活性反應,因此推測此一病灶有可能原為牙周問題,而後經由側支根管通道感染,進而導致齒髓壞死。藉助顯微鏡檢視以搜尋所有根管入口(Fig. 27C),並遵循規範徹底施行根管清創、修形及緻密封填,完成正規根管治療(Fig. 27D)。根充後六個月隨訪,齒齦膿疱雖已消除,但X光片影像顯示24牙根周旁放射透射性病灶依然存在(Fig. 27E);然而,該牙之搖動度已由三級回穩成為一級,且病友自覺當以此牙齒進行咀嚼咬合時,已無先前的酸軟無力感。由於其牙根型態的特異,我們懷疑在24牙根分岔處(furcation region),極大可能仍有藏污納垢(牙結石、菌斑)存在。因此,建議病友認真考慮接受進一步的牙周手術。由於病友認為當初求診問題的症狀和病況,都已圓滿解決;因此,僅願接受保守療法(如定期洗牙、或牙根刮治),不願意接受翻瓣、或開刀手術等積極療法。於後續隨訪追蹤期間,由於24齒齦膿疱再現,但經過定期洗牙、系列性牙根刮治、以及齒齦下沖洗,膿疱症狀即獲得改善;然而,24整體齒槽骨的癒合復原情形,並不理想。
由此,可再次確認:當病變源頭起自牙周問題,而後併發齒髓壞死之案例,雖經正規的根管治療後,原有不適症狀,雖已大幅獲得改善,但若不能再搭配必要的牙周翻瓣或手術治療,則既有的骨組織病灶,絕對無法完全癒合、或恢復到原有的健康狀態。縱使牙醫師有再高超的診療技術和經驗,當事人(病友)若是不願意配合或面對,咱們也只有徒呼奈何!
案例二十八 經由各個口腔專科協力合作,配上理想的診療規劃,方能讓完美的成果維繫久遠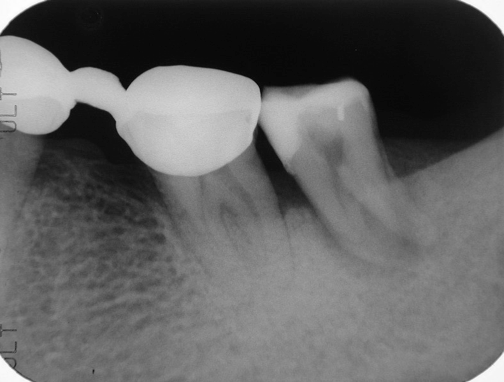
Fig 28A
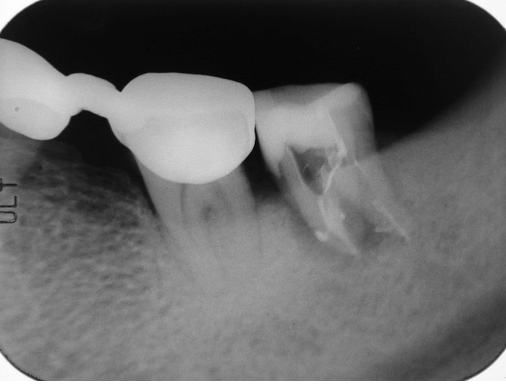
Fig 28B
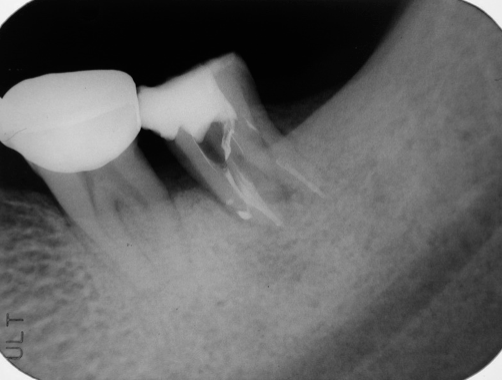
Fig 28C
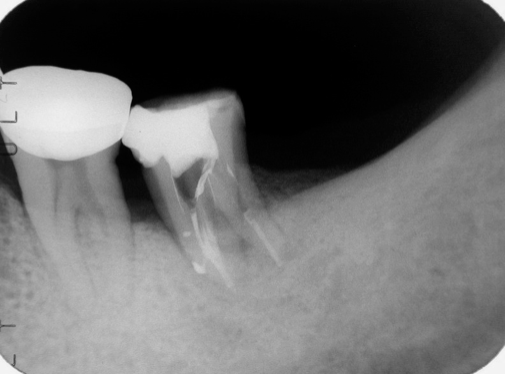
Fig 28D
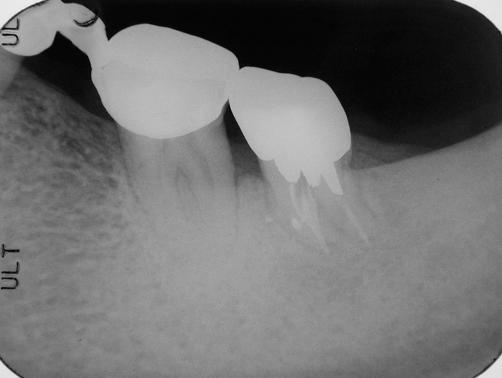
Fig 28E
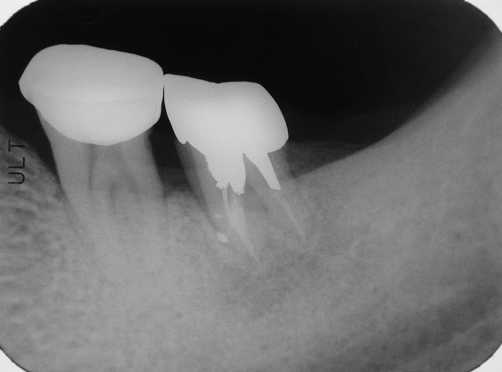
Fig 28F
圖 28A 可見密合不太理想的冠橋(34-X-36),而37牙根周旁有明顯的病灶;經過測試,37已無齒髓活性,其四周囊袋深度都超過5mm,且呈現大於二級以上動搖度
圖 28B 在不給予局部麻醉浸潤下,直接進行37髓腔窩洞開擴;當確認37齒髓組織已壞死,隨即施行並完成正規的根管治療
圖 28C 根充後六周隨訪,見到37原有的牙根周旁骨組織缺損,已漸漸癒合復原
圖 28D 以不同拍攝角度檢視,根充後六周隨訪,37齒牙已無動搖,且其四周囊袋深度,也都回復,並維持在3mm以內
圖 28E 根充後一年隨訪,37牙根周旁原有骨組織缺損,都已完全癒合復原,而且各牙根的齒槽骨板也都再次重現
圖 28F 病友很欣慰當時接受了37治療建議的決定,對整體治療的結果,更是歡喜無比;因此,非常樂意地接受拆除不適冠橋(ill-fitted bridge 34-X-36)的建議,以配合後續治療的規劃
五十多歲男性病友,求診時,主訴:遇到冷熱飲食、以及咀嚼咬合碰觸時,其左下後牙區都會有很明顯的酸軟無力,和齒牙動搖感。經由根尖X光片影像(Fig. 28A),可看到病友左下有一個密合不是太理想的冠橋(34-X-36),而37齒冠則有以小釘固位複合樹脂的大型復形體,且其牙根周旁出現明顯的放射透射性病灶。經過電氣齒髓活性測試,發現34和36呈現正常反應,而37已無反應;34和36的牙周囊袋深度,四周都還在3~5mm,而37的牙周囊袋深度,四周則普遍都超過5mm以上,且其齒牙動搖程度大於二級以上,整個齒冠明顯已朝近心傾斜。據此推斷37的髓腔根管內部已有組織壞死的問題,同時或許也合併有牙周病變的感染。經向患者詳細說明病情原由,並剖析各種治療選項的優缺點後,建議採取「先安內、後攘外」的方式;意即考慮先對37施行根管治療,之後,看病灶對根充後的復原情況,再來決定牙周治療是否必須介入;同時建議:在不給予局部麻醉浸潤下,直接施行髓腔窩洞開擴;也就是希望能經由窩洞測試(cavity test),再一次確認37齒髓狀況;當進入髓腔,確認37齒髓組織已壞死後,隨即施行正規的根管清創、修形與封填。經由術後根充片影像(Fig. 28B),可以看見37複雜的根管系統,都已被緻密完美的封填,在根尖部位更呈現出很多明顯的小白花。根充後六周隨訪,以兩個不同拍攝角度的根尖X光片(Fig. 28C, 28D)作檢視,見到原有的牙根周旁骨組織缺損,已漸漸癒合復原;而且37齒牙穏定已無動搖,四周的牙周囊袋深度,也都回復並維持在3mm以內。而病友也自承,在求診時所抱怨的齒牙搖動、酸軟無力情況,當完成根管治療後大約兩週,就很快回到穩定正常的狀態,並自覺37目前已經可以承載得住咬合咀嚼受力。因此建議病友:37應盡快接受根管釘柱強化復形,以及贗復義齒冠的包覆保護;同時,最好考慮能將鄰近密合欠佳、且咬合不良的冠橋(crown bridge 34-X-36)予以拆除,以便作進一步的檢視與後續治療計畫的安排,否則其左側後牙區的咀嚼受力,日後可能會讓37有過度的咬合碰撞,造成其牙根周旁病灶,最終癒合復原不完全。同時,要求病友宜加強其口腔清潔護理工作,並需持續定期回診檢查。根充後一年隨訪(Fig. 28E),37牙根周旁原有的骨組織缺損都已完全癒合復原,而且各牙根的齒槽骨板也都再次重現;病友很欣慰當時接受了我們對其37治療的建議,而對整體治療的結果,更是歡喜無比。所以,樂意地接受我們拆除不適冠橋(ill-fitted bridge 34-X-36)的建議(Fig. 28F),與後續治療的規劃。
至此,經由37治療的歷程與結果的展現,我們才可以確認,並推斷病友當時求診問題的主因,應該只是源自37髓腔根管內部的病變而已。因為僅由單純地對37施行正規的根管治療,之後並沒有再作進一步的牙周處置,而在根充後,持續的隨訪追蹤下,就可觀察到原37牙根周旁,及根分岔處區域內的骨組織缺損,已逐步地癒合復原。這並非事後諸葛的說辭;而是經由病例隨訪檢視,學習經驗、自我成長,於日後更可用來驗證並提升醫者個人的診療能力與技術。
案例二十九 過渡性地妥協處置,常使前期的努力付之流水、徒增遺憾,白費了醫療資源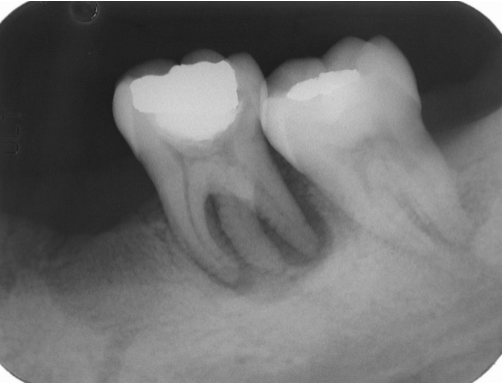
Fig 29A
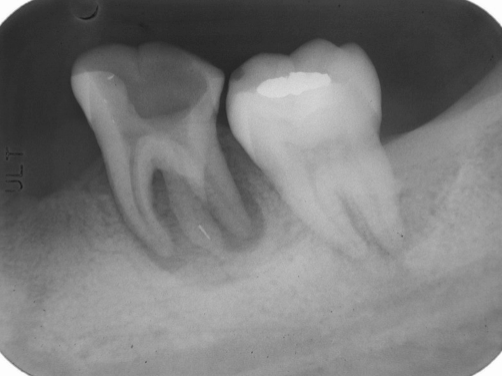
Fig 29B
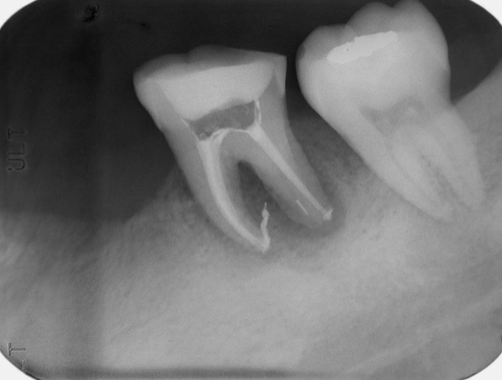
Fig 29C
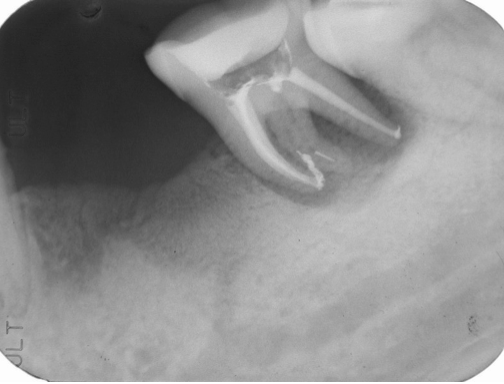
Fig 29D
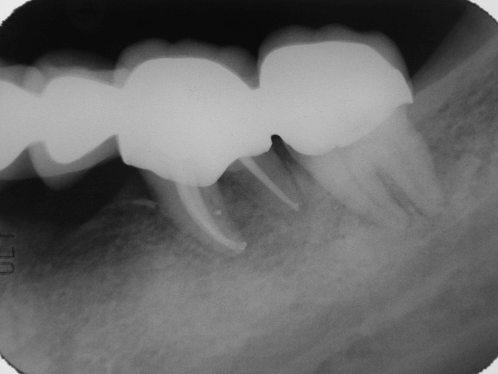
Fig 29E
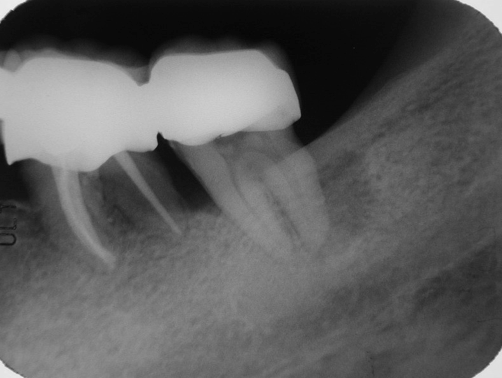
Fig 29F
圖 29A 可見37有一個特別明顯的遠心舌側根,此處囊袋深度超過10mm,而在38遠心側面也深達7mm;37各個牙根周旁,及牙根分岔處,則都有骨缺損病灶
圖 29B 由於已知37即使能被留存,日後也會將其遠心舌側牙根截斷(Root Amputation),是故在根管清創過程中,刻意留置一段銼針作記號
圖 29C 正規完成37的根管治療後,建議牙周醫師宜等待(根充後)六個星期,再執行牙周(翻瓣)手術
圖 29D 根充後,另一拍攝角度,可見對37遠心舌側根管入口,也需作好冠部密合;而要求等待觀察並紀錄37原牙根周旁的骨組織缺損癒合歷程,意在推斷病變原由,以供自我學習
圖 29E 根充後一年隨訪,可見37牙根周旁原有的支持骨組織缺損,都已癒合復原;病友雖然表示對新配戴的冠橋,咀嚼咬合承受力都還滿意;但口內檢查時,發現37和38鄰近的牙齦,都有發炎和出血的現象;因而,建議病友最好能將此冠橋拆除重作,最好讓37和38都能有各自專屬分隔的義齒冠,不宜將其連結在一塊
圖 29F 牙周手術三年後隨訪,37和38牙根周旁的支持骨組織,再次出現骨嵴遭到吸收破壞;可見因妥協處置,致使37和38今後能否再藉助治療而留存得住,充滿了挑戰
二十多歲女性患者,經由牙周病醫師轉請會診37是否有機會留得住。病友表示:數周前,吃東西時發覺其左下後牙區,有一塊舊有的填補物脱落,她原不以為意,因為不覺得疼痛;不久後,該區的齒齦浮腫,且口中總是有股異味,自覺連勤作刷牙和漱口都難以改善,因而前來求診。X光片影像顯示37各個牙根周旁,及牙根分岔處,皆呈現放射透射性病灶,更發現37有一個特別明顯的遠心舌側根(Fig. 29A)。而以牙周探針在此(37遠心舌側)處,可探尋到超過10mm深的牙周囊袋;在38遠心側面也有深達7mm的牙周囊袋。翻閱會診紀錄,牙周病主治醫師註記:37即使可被留存,它的遠心舌側根於日後施行牙周手術時,將會被計劃性切除。和病友説明37可能的病情原由,在患者理解下,未給予局部麻醉,直接進行(窩洞測試)髓腔開擴;當移除37齒冠上殘存的銀汞填補物後,發現其牙髓已壞死,且遠心舌側之頸部齒質,有不規則斷裂痕跡。當然,在此情況下,無論37牙根周旁的病變來源為何,依舊宜先施行根管治療。由於已知37的遠心舌側牙根,日後將被施行牙根截斷術(root amputation),是故在根管清創的過程中,刻意先留置一段銼針,當作記號於此牙根的根管當中(Fig. 29B)。完成正規的根管治療後(Fig. 29C),特別對37遠心舌側根管入口處,也作了扎實的填充(Fig. 29D),以確保施行牙周手術時,冠部密合的維護;並建議牙周醫師應等待(根充後)六個星期,以觀察紀錄37原牙根周旁的骨組織缺損,是否有初步癒合復原跡象後,再執行牙周(翻瓣)手術。當完成遠心舌側牙根截斷及其相關的牙周手術,一年後隨訪追蹤,從X光片(Fig. 29E)可見37牙根周旁原有的支持骨組織缺損,都已癒合復原,病友也表達對其左側後牙區(37和38)的咀嚼咬合承載力還算滿意。口內檢查雖然沒有發現特異的牙周囊袋深度,但37和38鄰近牙齦組織,普遍都有發炎和容易出血的現象,尤其在37的遠心舌側面和38的遠心側面,皆有明顯可見的菌斑堆積。而檢視已固定的贋復義齒冠橋,略感37和38的齒冠外形,相對於各自的頸部齒質,都太過於寬廣。因此,建議病友最好能和其牙醫師商議,將冠橋拆除重作,最好37和38都能有各自專屬配戴的義齒冠,不宜連結綁在一起,而37朝近心缺牙區,則應該考慮以植牙固位贋復齒冠(Implant),來承載咀嚼咬合受力,才是較適宜的治療選擇。
綜合以上病程的發展和治療後隨訪成果,可以推測:37或許早有牙周問題,後經創傷性咬合碰撞,造成部分舊有銀汞填補物和齒質結構斷裂,進而導致繼發性髓腔根管病變;當然,也有可能37起始就同時併存著兩個獨立發展的根管病變與牙周感染(Truly Endo and Peri Combined problems),後再因創傷性咬合,而造成更加複雜的牙根周旁病灶。檢視牙周手術三年後的隨訪X光片(Fig. 29F),37和38牙根周旁的支持骨組織,又再次出現骨嵴遭到吸收破壞的影像,病友抱怨左側後牙區咀嚼咬合酸軟無力再現、口中異味感又起,讓她與人交流時,既害羞又難安。本例因患者年紀輕,或困於經濟負擔不起,致使對贋復義齒冠配戴的選擇受限;或困於求學、工作、睡眠不足等壓力,而疏於口腔清潔護理工作,導致牙周問題再次浮現,或難以控制,令其37和38今後能否再藉助治療而留存得住,充滿了嚴峻的挑戰。
心得與結語齲齒(所致髓腔根管病變)和牙周問題,是人類最盛行的兩大傳染病或感染性疾病。只要任何一個問題浮現,就會使您我的日常生活作息受到影響。而一旦兩個問題同時併存,更會使治療的選擇,增加了許多的複雜度,並進而影響到整體預後的成果。本曲目的案例展示,就是針對源自牙周、或髓腔根管的感染問題,加以討論。從中我們可以學習到:必須先判斷出真正的病因起源為何?若能鑑別出該顆牙齒的動搖、或牙根周旁病變,只是單純地來自牙周感染,並未引發、或將來作深部牙周治療時,也不會導致繼發性髓腔根管的病變,那麼就沒有施行根管治療的必要。然而,若病變源頭起自牙周問題,而後併發齒髓根管感染時,雖經妥適的根管治療後,若不能再搭配必要的牙周治療,則既有的病灶和齒牙動搖,就無法完全消除,並恢復到原有的健康狀態。而當細心地完成根管與牙周治療後,是否存在有創傷性咬合的問題,就成為影響整體預後的關鍵所在。只要能對症治療,一一排除潛在病因, 即便是原本極為搖動,或有著很大牙根周旁病灶的病痛牙齒,依然會有穩定癒合復原的機會。此外,藉助定期隨訪檢視,除了可以知道治療案例的成敗外;更可以積極地經由積累經驗,而自我成長,不斷地驗證醫者的診療能力與技術;對患者而言,往往更能藉由隨訪而洞燭機先,由單一病痛牙齒的治療成果,推廣到對鄰近牙齒的診治,甚至能夠做到整個口腔齒列的調整、或顳顎關節病變的防治⋯等等。
Dr. Schilder’s Remark: The attachment apparatus (cementum, periodontal fibers, and bone) is the vital organ of the tooth - not the pulp - Everything anatomically is against the vitality of the pulp; In endodontics, we are really talking about the health of the attachment apparatus.您是否有興趣想瞭解根管治療完成,並配戴上贗復義齒冠保護後,身為根管治療專科醫師,仍然需定期追蹤該顆治療牙後續的使用狀態;而當召回病友檢視時,除了注意義齒冠緣的密合情況,以及確認咬合協調性外,還會特別留意些什麼訊息?請先記下您的想法,再關注下一曲目的論述與演繹⋯